Vínculos entre la enfermedad periodontal y los problemas de salud sistémicos

En este artículo, exploraremos los problemas de salud que tienen una relación científicamente probada con la enfermedad periodontal. Asimismo, recopilaremos recursos útiles para que pueda ayudar a sus pacientes a conseguir una buena calidad de vida.
Como profesional, ya sabe que mantener un buen cuidado bucal significa mucho más que tener una boca sana. Además, la periodontitis, la enfermedad inflamatoria grave que afecta a los tejidos que sostienen los dientes, está vinculada a otros problemas de salud. Este hecho plantea la importancia de ayudar a los pacientes a prevenirla con éxito.
¿Sabía lo amplio que es el espectro de problemas y enfermedades asociados? La investigación demuestra que hay al menos 57 afecciones sistémicas que pueden estar relacionadas con enfermedades periodontales. Y. muchas de ellas seguro que son totalmente desconocidas para sus pacientes.
Inflamación y enfermedad periodontal
La inflamación es la base sobre la que se sustenta el desarrollo de la enfermedad periodontal, desencadenada por la respuesta del cuerpo a los patógenos periodontales en el biofilm. Cuando la respuesta inflamatoria a la infección bacteriana se vuelve crónica, causa daño a las estructuras que sostienen los dientes. Es decir, el cemento radicular, el ligamento periodontal y el hueso alveolar. Por lo que, se causa el conocido proceso de pérdida ósea y, finalmente, la pérdida del diente.
Pero el impacto y las consecuencias de la inflamación periodontal no se limitan a la cavidad oral. Como ejemplo, los microorganismos pueden viajar desde esta área a otras partes del cuerpo, provocando respuestas inflamatorias en otras zonas del organismo. Además, como veremos más adelante, la enfermedad periodontal y la inflamación asociada se han relacionado científicamente con una serie de problemas de salud sistémicos.
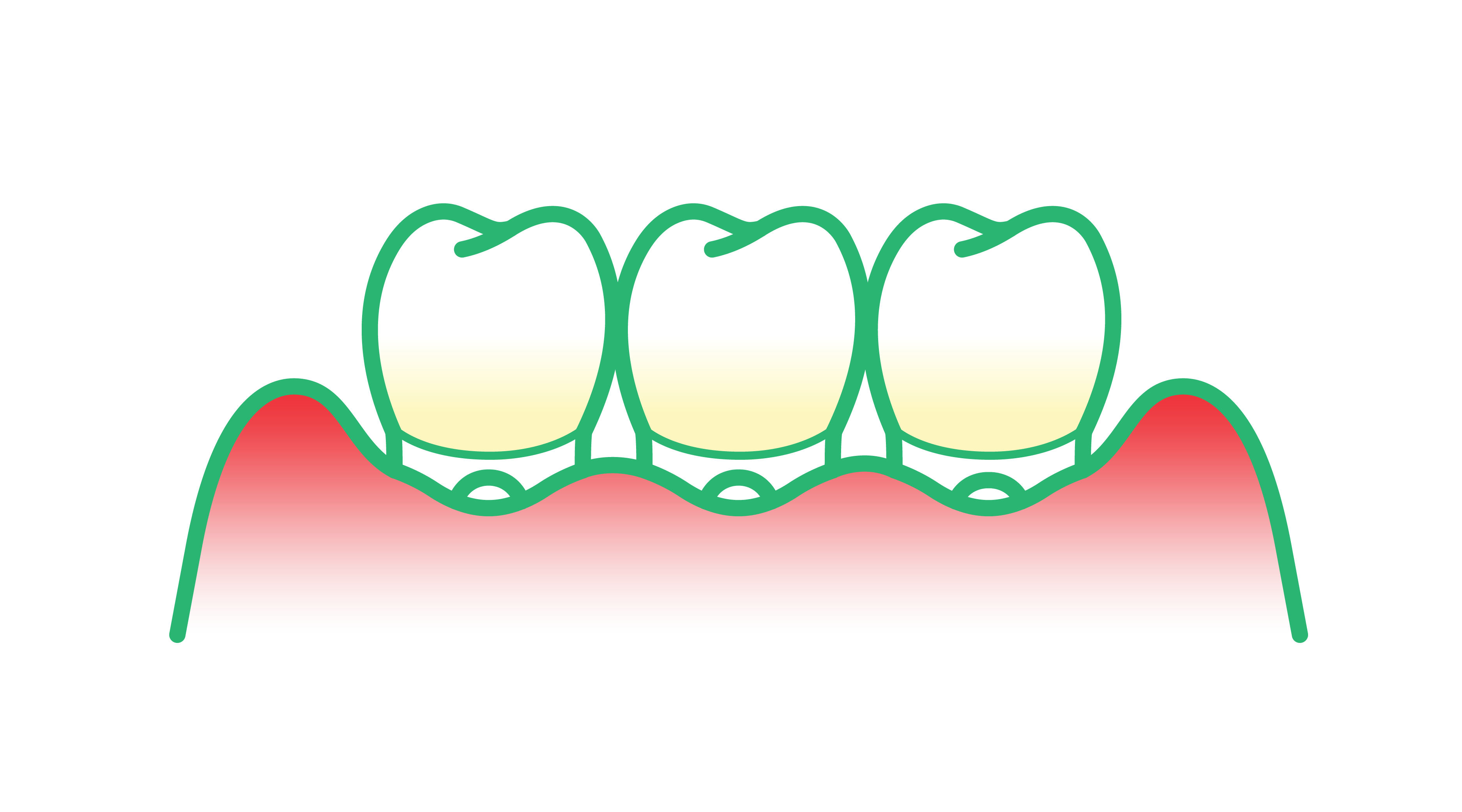
Vínculos entre la enfermedad periodontal y los problemas de salud sistémicos
La investigación ha descubierto posibles vínculos entre la enfermedad periodontal inflamatoria y muchos problemas de salud importantes. Cómo por ejemplo, problemas en el embarazo hasta enfermedades cardiovasculares, cáncer, artritis, diabetes o Alzheimer, entre otras. Aquí hay algunos que son particularmente interesantes de tener en consideración.
Periodontitis y artritis reumatoide
La conexión entre la periodontitis crónica y la artritis reumatoide se ha estudiado durante muchos años, con un vínculo biológico entre los dos postulado por primera vez hace casi 40 años. Durante la última década aproximadamente, la evidencia ha comenzado a crecer. Una revisión de Clifton O. Bingham y Malini Monib publicada en 2015 señaló que "Varios estudios recientes han evaluado los roles periopatógenos de Porphyromonas gingivalis, el microbioma oral y los mecanismos de citrulinación específica del sitio y del sustrato. Estos están ayudando a dilucidar aún más las interacciones entre estos dos procesos de enfermedad inflamatoria".
Los hallazgos de un gran estudio de cohorte reforzaron la idea de que la periodontitis se asocia con un mayor riesgo de desarrollar artritis reumatoide. Un artículo de revisión exhaustivo que analizó la literatura sobre periodontitis y artritis reumatoide, publicado entre 2012 y 2017, hizo algunas observaciones interesantes. Para sus autores, estaba muy claro que las dos enfermedades están fuertemente relacionadas. Sin embargo, la forma en que están conectadas podría no ser tan sencilla. Aunque los modelos animales proporcionan cierta información sobre mecanismos biológicos plausibles, como la diseminación de patógenos periodontales, mucho sigue sin estar claro. Hasta ahora, la investigación tampoco ha podido establecer relaciones causales, si es que tal causalidad existe. Sin embargo, parece que un subconjunto específico de pacientes es susceptible a ambas enfermedades, y una vez que ocurren, parecen estar conectadas íntimamente. Aunque el mayor desafío es identificar a este subconjunto de pacientes lo antes posible, es probable que la inflamación sea el denominador común que los unifica como grupo. Y este es también el mecanismo que podría ayudarle a hablar sobre esta relación con los pacientes.
Enfermedad periodontal y embarazo
La relación entre el embarazo y la enfermedad periodontal empezó a acaparar atención ya en la década de 1960. Esta conexión se comenzó a sospechar por observaciones empíricas y más tarde se confirmó por la investigación. Las mujeres embarazadas tienen más probabilidades de desarrollar gingivitis, con una prevalencia estimada del 67-100%. Se cree que la razón del aumento de la respuesta inflamatoria no es la presencia de bacterias periodontales per se. Sino los niveles elevados de hormonas sexuales que influyen en la respuesta del huésped. La prominencia de la llamada "gingivitis del embarazo" sirve como un impulso para que las mujeres embarazadas se centren más en el cuidado bucal.
Cuando se habla de embarazo y enfermedad periodontal, el término "relación bidireccional" se menciona con frecuencia. De hecho, la enfermedad periodontal puede tener un impacto negativo en los resultados del embarazo. Aunque los primeros estudios ya datan de hace unas décadas, un informe publicado en 2013 por la Academia Americana de Periodoncia y la Federación Europea de Periodoncia resultó revelador para la comunidad médica mundial. Lo que sugiere que las infecciones periodontales pueden aumentar el riesgo de complicaciones del embarazo y resultados adversos. Estos pueden incluir nacimientos prematuros, bajo peso al nacer, preeclampsia e incluso abortos espontáneos.
En un intento por dilucidar los mecanismos detrás de esta relación, los primeros estudios sugirieron que los fetos con una alta respuesta de anticuerpos contra los patógenos periodontales pueden tener un mayor riesgo de nacimiento prematuro o bajo peso al nacer. Indirectamente, esto también implica que estos patógenos pueden entrar en el torrente sanguíneo y viajar hasta el útero. De hecho, existe una fuerte evidencia de que los patógenos periodontales pueden diseminarse a la unidad fetoplacentaria. Causando de este modo, inflamación local o incluso infectando al feto directamente. El hecho de que esto no siempre suceda cuando se detectan patógenos periodontales en la unidad fetoplacentaria indica que, de nuevo, la respuesta inmune del huésped juega un papel central.
Curiosamente, los estudios de tratamiento a pequeña escala demostraron que el tratamiento de la periodontitis en mujeres embarazadas puede reducir el riesgo de resultados adversos. La mayoría de los ECA grandes no han logrado reproducir estos resultados, Pero lo más probable es que la razón principal de esto haya sido el momento de las intervenciones. Ya que, generalmente tienen lugar en el segundo trimestre y en adelante, cuando los patógenos periodontales ya pueden haber alcanzado la unidad fetoplacentaria. Esto enfatiza la necesidad de una intervención temprana, o incluso mejor, de prevención, tan pronto como el período previo a la concepción.
Si desea saber más sobre la relación entre el embarazo y la salud bucal, consulte este seminario web reciente con los expertos internacionales prof. dr. Phoebus Madianos y dr. Mia Geisinger, organizado por SUNSTAR.
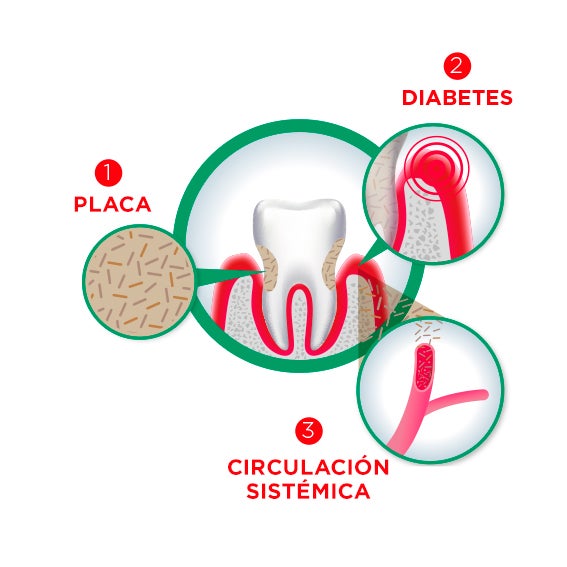
Periodontitis y riesgo de diabetes
El vínculo entre la periodontitis y la diabetes se encuentra entre los más reconocidos y entendidos entre las enfermedades sistémicas. Al igual que la relación entre el embarazo y la periodontitis, esta asociación es bidireccional. La diabetes es un factor de riesgo conocido para el desarrollo, la progresión y la gravedad de la periodontitis. Ya a principios de la década de 1990, la periodontitis asumió un lugar en la lista de complicaciones diabéticas crónicas. Y, desde entonces, es comúnmente aceptada como la sexta complicación de la diabetes mellitus. Y por una razón: los mecanismos por los cuales la diabetes afecta a la salud periodontal muestran muchas similitudes con los de otras complicaciones diabéticas crónicas. Como las enfermedades cardiovasculares, la nefropatía, la neuropatía y la retinopatía. Estas complicaciones son el resultado del daño a los vasos sanguíneos grandes y/o pequeños, y son impulsadas principalmente, de nuevo, por la inflamación. Lo mismo parece ser cierto para la periodontitis. Debido a las alteraciones metabólicas que caracterizan a la diabetes, la respuesta inmune del huésped a los patógenos periodontales parece ser todavía más exagerada. Esta situación, a menudo descrita como un estado hiperinflamatorio, inicia y exacerba los procesos destructivos que causan la descomposición del tejido periodontal.
Este estado hiperinflamatorio es también el punto de partida de la otra dirección de la asociación. Sucede que la periodontitis puede tener un impacto negativo en el llamado control metabólico de los pacientes con diabetes. Esto significa que los niveles de glucosa en sangre están desequilibrados. El mal control metabólico es a su vez la causa más importante de las complicaciones crónicas que hemos mencionado anteriormente. Por lo tanto, indirectamente, la periodontitis aumenta el riesgo de complicaciones diabéticas. Además de esto, la glucosa en sangre mal controlada es un factor de riesgo para la progresión de la inflamación periodontal. Es decir, que sin intervención, estos pacientes terminan en un círculo vicioso. Existe cierta evidencia de que la periodontitis podría incluso contribuir al desarrollo de nuevos casos de diabetes. Una vez más, la inflamación es fundamental, ya que tiene un efecto directo sobre la resistencia a la insulina, un fenómeno que hace que los niveles de glucosa en sangre aumenten.
La naturaleza bidireccional de esta relación crea una urgencia todavía mayor para desarrollar una fuerte estrategia preventiva. Tanto para aquellos que tienen diabetes como para quienes están en riesgo. Y hay evidencia de que esto vale la pena. Por ejemplo, un estudio apoyado por SUNSTAR demostró que la clínica dental es un entorno factible para detectar una cantidad considerable de casos de prediabetes no diagnosticados. Y los resultados de un gran estudio de cohorte basado en la población sugieren que mejorar los hábitos de higiene oral podría reducir el riesgo de desarrollar diabetes. Además, otro proyecto de investigación apoyado por SUNSTAR, muestra que la atención adicional a la salud oral puede mejorar la calidad de vida de los pacientes con diabetes. Como puede ver, como profesional de la salud, la relación entre la periodontitis y la diabetes puede tener implicaciones para su práctica diaria.
Periodontitis y enfermedad cardiovascular
Las enfermedades cardiovasculares (ECV) son la principal causa de muerte en el mundo y representan aproximadamente el 45% de las muertes en Europa. Es un problema de salud muy extendido y que también se ha relacionado con problemas periodontales inflamatorios.
Una revisión sistemática y un metaanálisis publicados en 2020 "demostraron un riesgo modesto, pero consistentemente mayor de ECV en las poblaciones con EP". Esto está en línea con las observaciones que se han hecho en las últimas décadas. Recientemente, la Federación Europea de Periodoncia (EFP) se asoció con la Federación Mundial del Corazón (WHF), lo que resultó en un informe conjunto. La conclusión principal fue que existe evidencia sólida y convincente de una asociación significativa entre la periodontitis y las ECV.
El proceso central subyacente a la ECV es la aterosclerosis, en la que las arterias se obstruyen debido a la formación de placa de ateroma. Las vías patogénicas que causan aterosclerosis muestran sorprendentes semejanzas con las que subyacen a la enfermedad periodontal. La inflamación está en el centro de nuevo, esta vez tanto directa como indirectamente. Existe una fuerte evidencia de que los patógenos periodontales pueden pasar al torrente sanguíneo y viajar a sitios distantes (bacteriemia). Estos patógenos también se encuentran en las placas ateroscleróticas de pacientes con ECV. Donde lo más probable es que contribuyan a los procesos inflamatorios que causan la formación de estas placas. Indirectamente, la inflamación periodontal también puede aumentar los niveles sistémicos de mediadores inflamatorios y citocinas, aumentando aún más el proceso de aterosclerosis.
La enfermedad periodontal como posible causa de la enfermedad de Alzheimer
Otra asociación que recibió mucha atención mediática, llegando hasta el New York Times, es la que existe entre la periodontitis y la enfermedad de Alzheimer. El famoso periódico informó sobre un estudio que mostraba que el riesgo relativo de demencia era un 22% más alto en pacientes con inflamación periodontal severa. Y, un 26% más alto en pacientes totalmente edéntulos, incluso después de corregir factores de confusión como la edad y el tabaquismo. Estos hallazgos se confirmaron en una revisión exhaustiva de la literatura publicada en 2020. Aunque existe una necesidad urgente de estudios metodológicamente sólidos y longitudinales, la revisión de Kamer et al. concluyó que "la enfermedad periodontal, a través de sus cargas inflamatorias y bacterianas, podría ser 'un factor de riesgo biológicamente plausible' para la enfermedad de Alzheimer".
Enfermedad periodontal y cáncer
El cáncer es un término amplio que abarca muchas formas diferentes. Un estudio publicado recientemente en el Journal of the National Cancer Institute de Oxford encontró "un aumento del 24% en el riesgo relativo de desarrollar cáncer entre los participantes con periodontitis grave, en comparación con aquellos con periodontitis leve o nula". El mayor riesgo observado fue para el cáncer de pulmón, seguido del cáncer colorrectal.
Aunque la asociación no se consideró lo suficientemente fuerte como para merecer el intento de detección de cánceres particulares basados en un diagnóstico de periodontitis. "Vemos un aumento moderado del riesgo en el cáncer que parece estar manteniéndose en todos los estudios. Por lo que tal vez los dentistas deberían decir a sus pacientes que existen riesgos relacionados con la enfermedad periodontal, y este es uno de ellos", dijo Elizabeth Platz, Sc.D., vicepresidenta del departamento de epidemiología de la Escuela de Salud Pública Bloomberg de Johns Hopkins.
Algunas pruebas apuntan a la inflamación y los microorganismos periodontales cuando se habla de cómo la enfermedad periodontal puede estar asociada con un mayor riesgo de ciertos tipos de cáncer. Sin embargo, esto se refiere principalmente a estudios experimentales a pequeña escala. Hecho que destaca que existe una necesidad urgente de más investigación.
La clínica dental como parte del equipo de atención médica
Los vínculos entre la enfermedad periodontal y las enfermedades sistémicas mencionadas anteriormente son solo una muestra de los muchos que se han observado y estudiado. Estos datos e investigaciones subrayan la necesidad de reconsiderar el papel de un dentista en la salud de sus pacientes. Muchas personas tienden a pensar en el cuidado bucal como algo distinto y separado del bienestar general, pero esto no es así.
Compartir esta información con los pacientes puede ser extremadamente útil para generar buenos hábitos de higiene bucodental. Y, en última instancia, ayudarles a tener una mejor salud.
El poder de la prevención en la enfermedad periodontal
La manera más eficaz de mantener a raya la enfermedad periodontal y la inflamación es seguir una rutina de higiene oral. Esta rutina ha de ser adecuada, constante y adaptada. Y, ha de implicar cepillarse al menos dos veces al día, limpiar el área interproximal al menos una vez al día y utilizar colutorio. Además de visitar regularmente al dentista o higienista para revisiones.
Los profesionales dentales pueden además ir un paso más allá y aprender sobre los antecedentes generales de salud de sus pacientes. Ofreciendo así información y recomendaciones adicionales a quienes podrían estar en un mayor riesgo de desarrollar problemas sistémicos.
En SUNSTAR GUM®, ofrecemos una amplia variedad de productos que ayudan a todos a mantener una buena salud oral y a mejorar el bienestar y la salud general